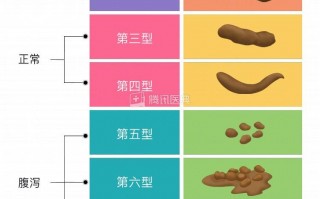
便秘是消化科常见的临床症状,除了严重影响患者的日常生活和生命质量外,部分患者还会反复就医或滥用泻药[1]。相比腹泻,慢性、迁延、反复发作、病因不明的便秘更加让人难以捉摸……
这里详细讲解了慢性便秘的诊疗误区,避免踩坑!话不多说,快来学习!
1.别把功能性便秘和肠易激综合征(IBS)当成两种病!
根据2016年罗马委员会颁布的功能性肠病的罗马IV诊断标准,功能性便秘和IBS是同一个疾病谱的不同表现形式,可以发生相互转换。戴宁教授指出,功能性肠病之间并不相互孤立,常随着治疗和病情的进展而相互转变。
2.便秘就上肠镜?错了!
消化科的肠镜就像量子力学一样管用,且总觉得做肠镜才是“金标准”。但戴宁教授指出:功能性便秘可以根据症状做出诊断,并非排除性诊断,结肠镜也不是评估功能性便秘的必要条件;只有当患者出现“报警症状”,才需要有针对性地进行辅助检查,以排除其他可能的器质性疾病。
报警症状包括:结直肠癌和炎症性肠病家族史、非刻意体重减轻、发热、腹水、腹部包块、贫血、夜间排便、粪便隐血试验阳性、便血、年龄>40岁。
3.便秘不一定和结肠传输缓慢有关!
其实传输缓慢型只是便秘的一个类型。此外,便秘还包括:排便障碍型、正常传输型和混合型。戴宁教授指出:
结肠传输缓慢型患者:粪便更加干、硬,排便次数更少[2];但结肠传输缓慢型患者排便次数更少目前尚存在争议[3],临床医生可结合粪便性状来辅助判断便秘类型。
排便障碍型患者:往往伴有排便费力、排便不尽感、腹胀,甚至需要手法辅助排便[4],但这些症状对区分缓慢传输型和排便障碍型患者的敏感性和/或特异性不高[5]。
症状学对于慢性便秘的分型有一定参考价值,但明确诊断仍需进行肠道动力、肛门、直肠功能检测。
4.腹胀≠便秘
腹胀是便秘患者最典型的主诉,但腹胀≠便秘!
有一种特殊的腹胀类型——容量介导内脏-躯体反射所引起的腹胀,这种腹胀与便秘无关[6]。正常情况下,进食后人体横膈膜一般处在放松状态,而腹肌则处在收紧状态,此时人体不会表现为腹胀;但如果相关神经反射异常,进食后横膈膜收缩而腹肌放松,则会挤压肠道中的气体,引发腹胀。
针对这种特殊类型的腹胀,建议利用肌电图信号提供的视觉引导,激活患者的腹肌活动,减少肋间肌和膈肌活动来进行治疗。
5.泻药比生活方式靠谱,而且不是发生便秘才吃
这个“坑”医生和患者都经常踩!
的确,适当的运动、增加液体摄入可能会缓解一部分便秘症状,但2020年的一项研究[7]指出:生活方式改变只对少数便秘患者有效。戴宁教授也对这一观点表示认可:“生活方式改变仅对少部分——尤其是轻度便秘的患者有效,但对于重度便秘患者,往往要采取更加积极的药物治疗。”
这就涉及便秘患者最常用的泻剂了。戴宁教授指出,临床医生对泻剂误会重重,包括但不限于认为泻剂有依赖性,可能成瘾。
但目前为止没有研究证实泻剂有成瘾的副作用;同时,容积性泻剂、渗透性泻剂长期使用的安全性是良好的;甚至一部分患者需要小剂量泻剂的维持治疗[8]。“泻剂应该遵循正常的排便生理服用,而非按发生便秘时才服用,这样才能保持排便频率,避免大便堵塞[9]。且对于糖尿病患者而言,乳果糖不会引发被肠道吸收,因此可以安全使用。”
6.结肠黑变病与结肠癌无直接相关性
结肠黑变病是一种无害的、可逆转的结肠粘膜棕色改变;它是由于长期服药蒽醌类泻剂导致结肠上皮细胞凋亡和巨噬细胞内色素沉积所致,与结肠癌无关,不必看到肠镜变黑就联想到结肠癌。
7.便秘要多吃膳食纤维,但不是所有膳食纤维都有用
世界卫生组织和食品法典定义:不被小肠消化吸收的碳水化合物称之为膳食纤维,对便秘有改善的膳食纤维有可溶性的不发酵纤维(如车前子)和不溶性的低发酵纤维(如麦麸)。
此外,西梅、猕猴桃、芒果、无花果确有改善便秘的效果。戴宁教授指出:目前的科研数据证实,西梅能增加排便频率、软化粪便,疗效优于车前子[10];猕猴桃(2个*2次/天)可增加小肠和升结肠的水潴留、促进排便[11];4周内每天摄入300g芒果可显著改善便秘症状[12]。
8.治疗便秘,目标不是每天排便
目前FDA对便秘相关临床试验疗效终点的设定是:患者每周达到3次完全自发性排便。
临床医生应了解患者以前排便基线,治疗目标是基线恢复,过分强调每天排便可能会加重患者症状。
9.结肠冗长不会导致便秘
结肠的冗长可能会导致结肠内粪便水分流失更多,这个逻辑似乎无懈可击。但事实上,正常人的结肠长度变异性很高,早先的研究已经证实,结肠冗长与便秘症状无关[13]。
参考资料
[1]中国慢性便秘专家共识意见(2019,广州)."中华消化杂志39.9(2019):577-598.
[2]Jaruvongvanich VJ Neurogastroenterol Motil.2017 0ct 3023(4)561-568.
[3]JPediatr.2013 Jun;162(6):1188-92.
[4]J Clin Gastroenterol2004:38:680-685.
[5]Dis Colon Rectum.1997 Aug;40(8):902-6.
[6]Am J Gastroenterol 202011;115(11).
[7]Neurogastroenterol Motil 2020 05;32(5).
[8]Migeon-Duballet I,et al.Curr Med Res Opin.2006 Jun;22(6):1227-35.
[9]中华消化杂志2016;36:291.
[10]Aliment Pharmacol Ther 2014 oct;40(7).
[11]Aliment Pharmacol Ther 2019 03;49(6).
[12]Mol Nutr Food Res 2018 06;62(12).
[13]Am J Gastroenterol 2005 Jan;100(1).
标签: 便秘