2017年尾,JAMA上发表的一篇文章指出补钙和维生素D不能降低50岁以上社区人群骨折风险。这篇文章一出,在网上引起轩然大波,点赞和质疑声不绝于耳。要知道我国老龄化愈发严重,骨质疏松症的流行趋势也愈演愈烈,骨质疏松症还可能引发脆性骨折、骨骼畸形、活动能力下降、心血管疾病等多重并发症。
JAMA这篇文章真的“靠谱”吗?补钙和维生素D真的没用吗?不知道大家是否也有同样的困惑呢?
中华医学会骨质疏松和骨矿盐疾病分会候任主任委员、上海交通大学附属第六人民医院骨质疏松和骨病主任章振林教授,如是说。
钙剂/维生素D,该补还得补!
★ 骨质疏松防治:增加峰值骨量,延缓骨丢失
首先,骨骼强壮是维持人体健康的关键,成年前骨骼不断构建、塑形和重建,骨形成和骨吸收的正平衡使骨量增加,并达到骨峰值;成年期骨重建平衡,维持骨量;此后随年龄增加,骨形成与骨吸收呈负平衡,骨重建失衡造成骨丢失。骨量随年龄的变化如下图所示:
骨质疏松症的主要防治目标包括改善骨骼生长发育,促进成年期达到理想的峰值骨量;维持骨量和骨质量,预防增龄性骨丢失;避免跌倒和骨折。
★ 钙和维生素D是骨骼强壮不可或缺的两种营养素
钙不仅是骨骼的重要组成成分,还是人体不可缺少的重要矿物质,是维持神经与肌肉功能必不可少的重要元素。99%的钙存在于骨骼和牙齿之中,另外1%的钙大多数呈离子状态存在于软组织、细胞外液和血液中,与骨钙保持着动态平衡。充足的钙摄入对获得理想骨峰值、减缓骨丢失、改善骨矿化和维护骨骼健康有益。
维生素D最主要的功能是帮助人体进行钙的吸收和利用,充足的维生素D可增加肠钙吸收。美国和英国老年病学会临床指南以及国际骨质疏松基金会的报告中,均认为维生素D是一种有效预防老年人跌倒的干预措施。维生素D可以有效增加肌肉力量、提高平衡能力及改善骨骼质量,降低老年骨质疏松患者跌倒风险。
章教授还打趣说:“举个最简单的例子,体内维生素D含量高的人,过马路都会走得更快一些”。
★ 我国居民普遍钙和维生素D摄入不足
中国人与西方人饮食生活习惯不同,西方人好喝牛奶、食牛肉、晒日光浴,他们的钙摄入量相比更加充足。而中国人以高碳水化合物的膳食为主,我国南方居民多以大米为主食,北方以小麦粉为主。此外膳食纤维的摄人量较高,但动物性食物的摄入量较少,这就决定了大多数国人普遍钙摄入不足,营养调查显示我国居民每日膳食约摄入元素钙仅400 mg。
2013版中国居民膳食营养素参考摄入量(表S1)建议,成人每日钙推荐摄入量为 800 mg(元素钙),50岁及以上人群每日钙推荐摄入量为1000-1200 mg。尽可能通过饮食摄入充足的钙,饮食中钙摄入不足时,可给予钙剂补充。
当前中国城乡居民的膳食仍然以植物性食物为主,动物性食品为辅,但维生素D主要存在于海鱼、动物肝脏、蛋黄和瘦肉中,植物性食物几乎不含有维生素D。
维生素D除了食物来源之外,还可来源于人体自身的合成制造,也就是我们常说的多晒太阳,人体皮肤内的脱氢胆固醇经阳光紫外线照射会形成维生素D3。但我国大陆多数地区的冬春季节常是阴雨天气,阳光并不充足。
由此看来,在我国维生素D不足状况普遍存在。7个省份的调查报告显示:55 岁以上女性血清 25OHD平均浓度为18μg /L,61.0%绝经后女性存在维生素D缺乏。
因此对于我国居民,在加强营养的基础上,对于钙和维生素D摄入不足的人群,适量补充钙剂/维生素D是完全有必要的。
哪些人要补充钙剂和维生素D?
“食补是最好的,多吃富含钙的食物,如牛奶、乳酪等。患者就诊我们首先就要先问他们的饮食结构,一个从来不喝牛奶的人钙的摄入肯定是不够的。”章教授强调,补钙和维生素D首选调整生活方式,加强营养均衡膳食、充足日照和规律运动,之后才是补充钙剂和维生素D。
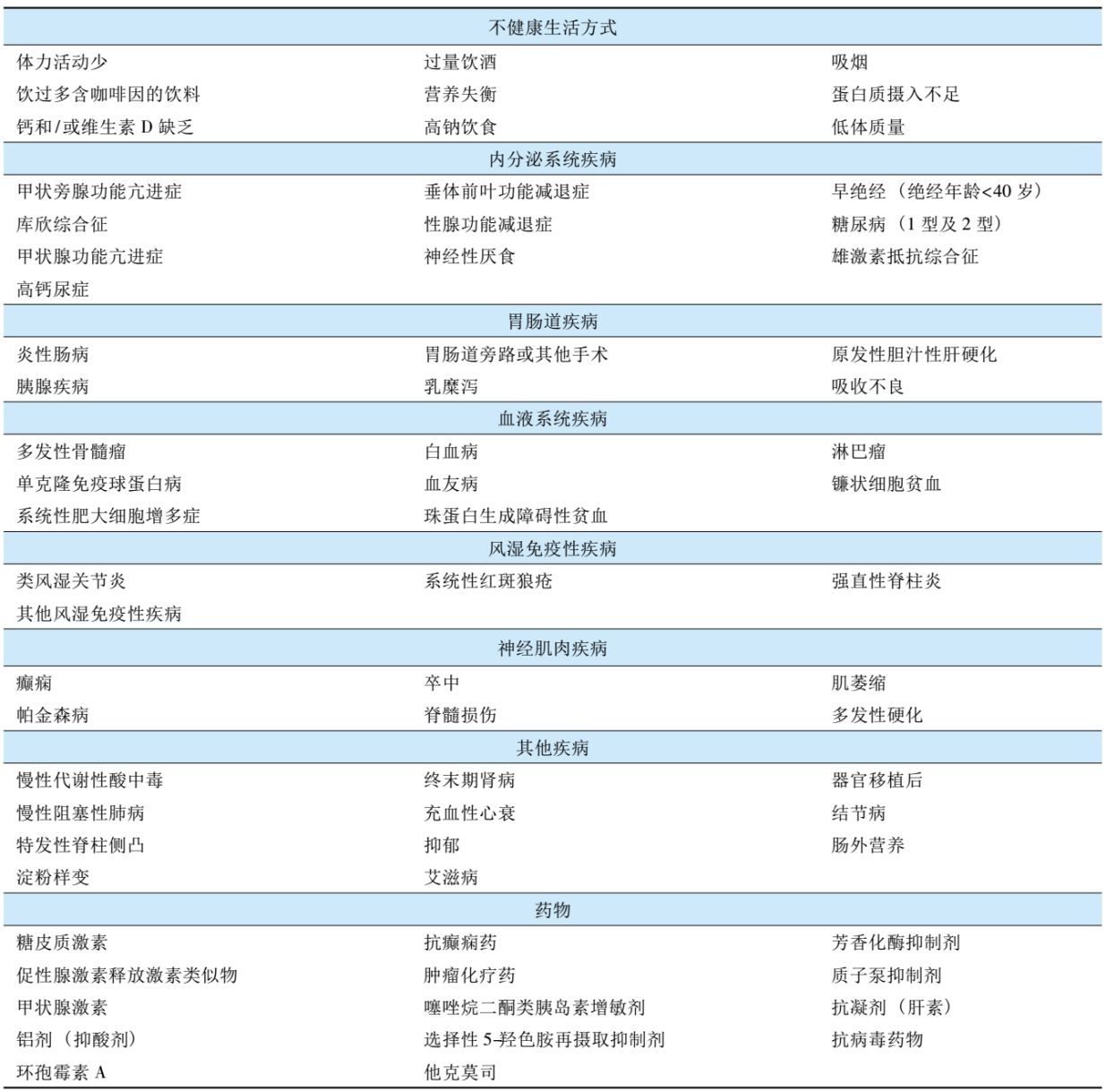
★ 高危人群更要注意补充钙和维生素D
体育锻炼少、容易跌倒、伴有糖尿病、炎性肠炎等疾病的高危人群更需注意钙和维生素D的补充。对于日光暴露不足和老年人等维生素 D 缺乏的高危人群,建议酌情检测血清25OHD水平,以了解患者维生素D的营养状态,指导维生素D的补充。骨质疏松症的主要危险因素见下表:
谈及JAMA的这篇文章,章教授发表了一些自己的看法。
首先,JAMA发表的这个文章是一篇meta分析,纳入的是针对50岁以上的社区全人群进行的随机对照临床试验(RCT)。值得注意的有两点:
第一,这些RCT中没有骨密度检查的数据,这些人群有多少是骨质疏松人群尚不清楚,而对于骨质疏松患者而言,单独的补钙和维生素D是不够的,也显然无法明显降低其骨折风险。
第二,文章中骨折的种类并未细分是骨质疏松性(非暴力)骨折还是暴力骨折。
因此综合而言,我们无法从这篇meta分析中得出确切结论“健康的非骨质疏松老年人群补充钙/维生素D无法预防骨质疏松性骨折”,也就是说,这篇文章并未颠覆“健康老年人适量补充钙和维生素D可预防骨质疏松”这一观念。
章教授进一步指出,目前不少研究已经证实,补充钙剂和维生素D可降低骨质疏松性骨折风险,但是仍然缺乏大规模随机对照试验。相比于欧美国家,我国在骨质疏松相关领域的研究相对较少一些,有待这一领域研究者们的共同努力。章教授还透露,相关大规模研究也正在积极筹备中。
骨质疏松治疗四大“拦路虎”
1、就诊率低
“老百姓知道得了这个病,不来看病。”章教授用一句最简单的话道出了骨质疏松就诊率低的现状。虽然近20年来上海骨质疏松症的检出率和就诊率已经明显提高,但我国骨质疏松症诊疗率在地区间、城乡间存在显著差异,整体的诊治率较低。
2、患者依从性差
“骨质疏松跟高血压、糖尿病同为慢性病,需要长期治疗。骨质疏松药物治疗至少需要坚持1年,比如口服二膦酸盐一年,一周一次;静脉二膦酸盐一年一针。有些患者来看过一次就不来了,依从性差是很大的问题,国外也存在这个问题。”章教授表示,很多患者对疾病危害的认识度低,坚持治疗的积极性不够,时间愈久,愈易忽视。
3、治疗见效慢
章教授指出,“骨质疏松不同于高血压,高血压吃药后很快就能降下来,骨质疏松治疗后往往不能立竿见影,短期内可能看不到明显的改善,一般要1年才有骨密度的提高,预防骨质疏松有可能需要3年才能见效。”
4、治疗手段较为单一
骨质疏松症的防治措施主要包括基础措施、药物干预和康复治疗。目前骨质疏松治疗药物主要包括骨吸收抑制剂(二膦酸盐、降钙素等)、骨形成促进剂等,可供医务人员和患者选择的治疗药物种类不多,特别是骨形成促进剂种类较少,且有些药物价格昂贵。
临床热点问题答疑
1、补充钙剂和维生素D时,需要注意什么?
①骨质疏松患者长期服用活性维生素D和碳酸钙,约5%的人可能会导致高尿钙,应定期监测(每3-6个月)24小时尿钙、血钙、血磷、PTH等指标。
②高钙血症和高钙尿症时应避免使用钙剂。补充钙剂需适量,超大剂量补充钙剂可能增加肾结石和心血管疾病的风险。
③临床应用维生素D制剂时应注意个体差异和安全性,定期监测血钙和尿钙浓度。不推荐使用活性维生素D纠正维生素D缺乏,不建议1年单次较大剂量普通维生素D的补充。
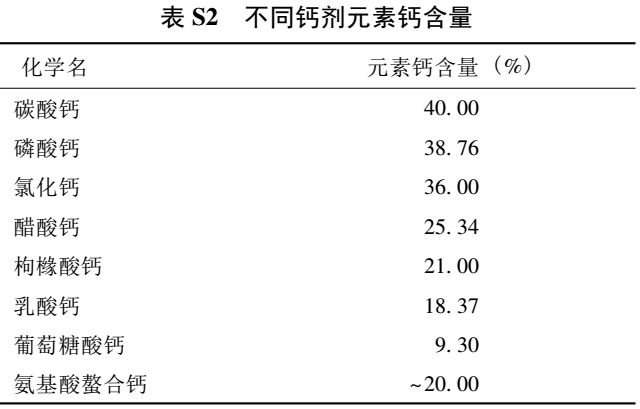
④钙剂选择需考虑其钙元素含量、安全性和有效性。不同种类钙剂中的元素钙含量见表 S2,其中碳酸钙含钙量高,吸收率高,易溶于胃酸,常见不良反应为上腹不适和便秘等。枸橼酸钙含钙量较低,但水溶性较好,胃肠道不良反应小,且枸橼酸有可能减少肾结石的发生, 适用于胃酸缺乏和有肾结石风险的患者。
2、在严重骨质疏松的患者应用静脉双膦酸盐达到三年后,评估低风险后,停药多久可以考虑再次启动双膦酸盐治疗?
应该全面评估患者发生骨质疏松性骨折的风险,包括骨折史、新出现的慢性疾病或用药情况、身高变化、骨密度变化、骨转换生化指标水平等。如定期随访发现①身高进一步缩短,怀疑骨折或再次发生椎体骨折;②骨密度下降5%;③发生脆性骨折;④血检异常时可考虑再次启动治疗。如患者治疗期间身高仍下降,则须进行胸腰椎X线摄片检查。
转自:医学界内分泌频道